Что скрывается под аббревиатурой ЭКО?
ЭКО (экстракорпоральное оплодотворение) — это репродуктивная технология, которая позволяет оплодотворить яйцеклетку искусственно. Это происходит вне организма матери. Эмбрион на несколько дней помещается в инкубатор, а потом переносится в материнскую матку. Дальнейшая беременность по физиологическим признакам не отличается от классической. Нужно понимать, что ЭКО не даёт стопроцентной гарантии с первого раза, вероятность забеременеть, согласно мировой статистике, у женщины один шанс из трёх, а вероятность родить ребёнка — один шанс из четырёх. Поэтому процедуру ЭКО иногда повторяют несколько раз.
Что такое экстракорпоральное оплодотворение (ЭКО)
По данным специалистов ВОЗ, в мире около 5% людей страдает от бесплодия. Исходя из этих данных, можно предположить, что только на территории РФ проживает не менее 3 млн человек, которые не могут стать родителями¹.
Современные технологии лечения с использованием гормональной терапии и эндоскопических методов во многих случаях позволяют добиться наступления беременности и рождения здорового ребенка. Но они малоэффективны при трубном бесплодии у женщин или нарушении сперматогенеза у мужчин, когда в сперме практически отсутствуют жизнеспособные сперматозоиды. Таким семейным парам именно ЭКО дает надежду и возможность стать родителями.
Может ли ЭКО вызвать онкологическое заболевание?
«Активно этот вопрос стал обсуждаться после публикаций и новостей в СМИ о звездах (Жанна Фриске, Анастасия Заворотнюк, Анастасия Хабенская), у которых был обнаружен рак головного мозга. И вдруг кто-то вспомнил, что этих женщин объединяет не только онкологическое заболевание, но и проведенная процедура ЭКО. Итог — массовая паника, страшные истории и боязнь многих пациенток использовать методы ВРТ, даже если это их единственный шанс забеременеть. Взаимосвязь данных процессов люди объясняют дозами гормонов, которые используют для стимуляции.
Если говорить о реальных фактах, то никак и ни при каких обстоятельствах большие дозы гормональных препаратов, используемых в циклах ЭКО, не влияют на клетки головного мозга и «не заставляют» их трансформироваться в раковые. Есть гормонозависимые формы онкологических болезней, например рак молочной железы, яичников, эндометрия. Но по данным многочисленных исследований, частота возникновения этих форм рака у женщин, использующих ЭКО, сопоставима со здоровыми женщинами».
Зеберг Татьяна Игоревна
эксперт
Об ЭКО как о методе лечения бесплодия впервые заговорили в Великобритании в 1978 году, когда в семье Браун появилась долгожданная дочь — Луиза Джой. Супруги более девяти лет безуспешно лечились от бесплодия, а потом стали первой парой, которая прошла через экстракорпоральное оплодотворение.
В России данный метод внедрили специалисты Научного центра акушерства, гинекологии и перинатологии им. академика В.И. Кулакова Минздрава РФ. Первый ребенок после проведения ЭКО родился в нашей стране в феврале 1986 года.
При ЭКО яйцеклетка оплодотворяется, а затем культивируется в лабораторных условиях. В дальнейшем эмбрион переносится в полость матки.
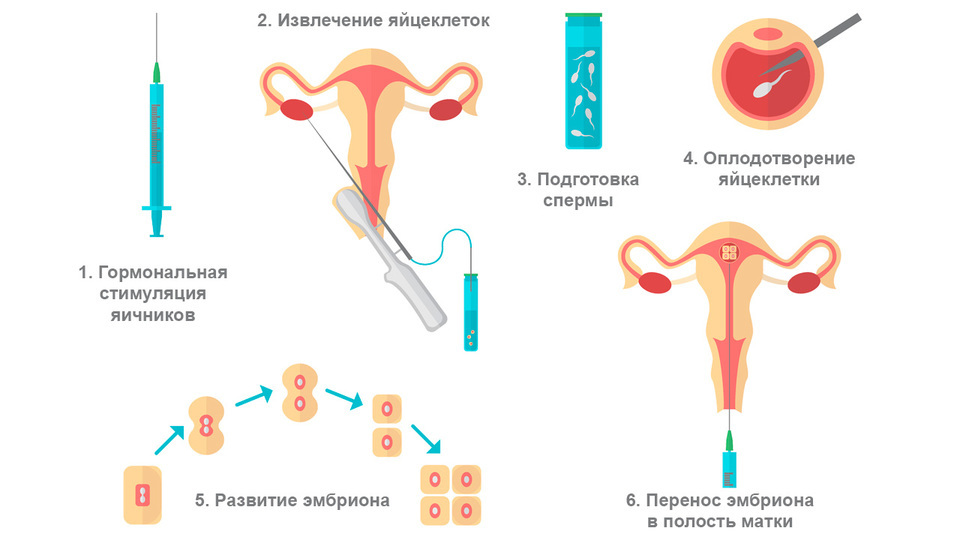 Рисунок 1. Этапы ЭКО. Изображение: bigmouse / Depositphotos
Рисунок 1. Этапы ЭКО. Изображение: bigmouse / Depositphotos
Первоначально экстракорпоральное оплодотворение проводилось врачами в естественных менструальных циклах и эффективность процедуры была достаточно низкой. Это объяснялось целым рядом причин:
- созревание только одной, значительно реже — двух яйцеклеток;
- высокий риск гибели оплодотворенной яйцеклетки;
- привязанность репродуктивной лаборатории к моменту естественной овуляции у женщины.
Шансы 50 на 50
В настоящее время предпочтение отдается проведению ЭКО в режиме контролируемой гиперстимуляции яичников. Это дает возможность одновременного созревания и получения нескольких яйцеклеток. Такой подход значительно повысил вероятность наступления беременности. И теперь эффективность программы ЭКО достигает 40%, а в некоторых центрах и 50%. При этом вероятность зачатия в естественном цикле не превышает 20–25%².
Результат применения данного метода лечения бесплодия зависит от нескольких факторов:
- причина и длительность бесплодия;
- возраст женщины;
- общее состояние здоровья будущих родителей.
Нередко парам для наступления беременности требуется проведение повторного ЭКО. Не стоит отчаиваться, если первая попытка оказалась неудачной. Врач тщательно проанализирует каждый этап процедуры, что позволит в следующем цикле устранить возможные риски и добиться положительного результата. Согласно статистическим данным, во втором цикле вероятность наступления беременности возрастает на 5%, а в третьем — на 8–10%⁴.
Как паре подготовиться к ЭКО?
«Перед вступлением в протокол ЭКО пара делает ряд обследований и, конечно, при наличии тех или иных отклонений проходит лечение. Ведь наша цель не просто получить эмбрион, а достичь беременности и родить здорового ребенка. Обязательным является назначение фолиевой кислоты, профилактических доз витамина Д. Рекомендуется включить в рацион питания продукты, богатые кислотами омега-3, нормализовать режим сна, труда и отдыха, отказаться от вредных привычек, а при избыточной массе тела и ожирении — снизить вес».
Зеберг Татьяна Игоревна
эксперт
Подготовка
Перед началом программы экстракорпорального оплодотворения семейная пара проходит тщательное медицинское обследование. Оно позволяет получить подробную информацию о состоянии здоровья мужчины и женщины, провести необходимое лечение выявленных заболеваний. Такой подход повышает шансы на наступление долгожданной беременности.
Программа обследования обычно включает в себя:
- УЗИ органов малого таза, щитовидной и молочных желез;
- исследование гормонального статуса;
- пап-тест — цитологическое исследование, которое позволяет выявить наличие в слизистой шейки матки измененных или злокачественных клеток;
- определение группы крови и резус-фактора;
- ряд анализов на инфекционные заболевания — ВИЧ, вирусные гепатиты B и С, сифилис, TORCH-инфекции;
- рентгенографию органов грудной клетки;
- ЭКГ;
- общий анализ крови, мочи;
- биохимический анализ крови;
- коагулограмму — исследование свертывающей системы крови;
- спермограмму — изучение качественных и количественных показателей эякулята.
Причиной отсутствия беременности во многих случаях является аутоиммунная (иммунологическая) форма мужского бесплодия. Для ее выявление показано проведение MAR-теста (от англ. «мixed agglutination reaction» — исследование на наличие антител к сперматозоидам).
При наличии показаний пациентов консультируют врачи узкой специализации — андролог, эндокринолог, маммолог. После получения всех результатов проводится осмотр, на основании которого врач делает выводы об общем состоянии здоровья и возможности вынашивания планируемой беременности.
Найди отличия
«Обычно беременность после ЭКО отличается от естественной лишь более тщательным и частым наблюдением за пациенткой после зачатия. По данным клинических рекомендаций и европейских гайдлайнов, беременные после ЭКО должны обязательно получать препараты прогестерона. Течение беременности, гестационный возраст, частота преждевременных родов, преэклампсии, инструментальных методов родоразрешения и кесарева сечения сопоставимы между ЭКО и естественной беременность. А вот вес новорожденного при беременности после ЭКО немного ниже».
Зеберг Татьяна Игоревна
эксперт
Возможные нарушения прав пациентов
- Обследование для установления причин бесплодия как женщинам, так и мужчинам должно быть проведено в течение 3-6 месяцев. Несоблюдение и затягивание указанных сроков является критерием неудовлетворительного качества оказания медицинской помощи при бесплодии. Если пациент столкнулся с несоблюдением сроков со стороны медицинской организации, ему следует обратиться в свою страховую медицинскую организацию по телефону, указанному на полисе ОМС. По закону на страховые медицинские организации возложена обязанность контролировать качество медицинской помощи и защищать интересы и права пациентов.
- Для получения квоты необходимо собрать пакет документов, требуемый врачебной комиссией. В ситуации, когда, обратившись в медицинскую организацию, оказывающую услуги по ОМС, пациент получает отказ в получении ЭКО по причине отсутствия квоты, ему такжеследует обратиться в свою страховую медицинскую организацию для уточнения деталей.
- Большая часть необходимых для проведения процедуры ЭКО обследований входит в программу ОМС, то есть обследование можно провести бесплатно. Если в клинике просят заплатить за какой-либо анализ или исследование, пациент может узнать, правомерно это или нет, позвонив в свою страховую медицинскую организацию, представитель которой уточнит информацию и при необходимости свяжется с администрацией медицинской организации для урегулирования ситуации.
- Также в своей страховой медицинской организации можно уточнить региональные особенности и условия выполнения процедуры ЭКО — какие исследования входят в ОМС на данной территории, какие документы необходимо собрать в конкретном регионе, можно ли получить направление на ЭКО старше определенного возраста.
При возникновении вопросов, связанных с получением услуг экстракорпорального оплодотворения или любых других вопросов, касающихся услуг в сфере ОМС, пациент вправе обратиться к страховому представителю в страховую медицинскую организацию, выдавшую полис ОМС. «Горячие» линии для консультирования застрахованных работают круглосуточно.
Всероссийский союз страховщиков (ВСС) — единый союз профессиональных участников страхового рынка на федеральном уровне. ВСС призван координировать деятельность своих членов, представлять и защищать их общие интересы в отношениях с российскими и зарубежными организациями и органами власти. В состав объединения входят 222 страховых организации, включая ведущие страховые медицинские организации, среди которых ООО «АльфаСтрахование-ОМС», ООО «Арсенал МС», ООО ВТБ МС, ООО «СК «Ингосстрах-М», ООО «Капитал МС», ООО МСК «Медика-Восток», ООО «СМК РЕСО-Мед», АО «СК «СОГАЗ-Мед», и многие другие.
КOММЕНТАРИИ:
Квота по ОМС на криоперенос — кому доступна?
Направление на процедуру криопереноса выдается пациентам, у которых уже есть замороженные эмбрионы. Право на бесплатную процедуру имеют супружеские пары, пары, которые не регистрировали свои отношения, женщины без партнера.
Обязательные условия: гражданство РФ, наличие полиса ОМС, показания к проведению программ ВРТ (то есть, диагностированное бесплодие) и отсутствие противопоказаний (ограничений).
Для криопереноса список ограничений меньше, чем для базового ЭКО со стимуляцией. На пациентов, у которых уже есть эмбрионы, не распространяется ограничение по уровню АМГ в крови и количеству антральных фолликулов в яичниках.
Противопоказания:
- Состояния, требующие оперативного вмешательства в работу репродуктивной системы (например — миома, деформирующая полость матки).
- Состояния, при которых показано суррогатное материнство.
- Острые воспалительные процессы любой локализации.
Большинство противопоказаний не являются абсолютными ограничениями, после их устранения можно получать квоту. Возраст и количество уже проведенных программ ВРТ не являются ограничением.
Что делать, чтобы пройти ЭКО?
Попасть на процедуру ЭКО не так просто, нужно выполнить ряд требований. Для начала пациент должен пройти обследование в женской консультации по месту прикрепления, чтобы выявить показания и противопоказания. Пациенту могут провести процедуру лишь в том случае, если она не будет угрожать его жизни и здоровью. На первом этапе пациент должен представить в медицинское учреждение следующее документы:
- страховой полис ОМС;
- паспорт гражданина РФ или иностранного гражданина с видом на жительство.
После установления в женской консультации диагноза “Бесплодие” пациенту оформляют электронную карту в программе “КУЭКО”, при помощи которой ведётся учёт и регистрация пациентов, направляемых на ЭКО. В дальнейшем в эту карту вносятся результаты всех обследований, диагноз, персональные данные пациента и результаты всех предыдущих обращений.
Подготовка к ЭКО
Прежде чем дать ответ на то, как происходит ЭКО оплодотворение, необходимо ознакомиться с подготовкой к процедуре, ведь от этого зависят результаты и способы проведения процедуры.
Многие врачи относят этап подготовки непосредственно к самой процедуре экстракорпорального оплодотворения, что отчасти тоже верно.
Первым делом, мужчина сдает на анализы свою сперму. Определить мужское бесплодие несколько легче, поэтому часто начинают с него. Выявление женского бесплодия – процесс сложный и затяжной, поэтому врачи стараются сразу вычеркнуть возможные мужские проблемы.
Если мужская сперма прошла проверку, то пара проверяется на биологическую и иммунологическую несовместимость. Если диагноз положительный, то есть, несовместимость имеет место, то причиной чаще всего становится шеечный фактор. Шеечная слизь в норме играет роль барьера на пути инфекций в полость матки, и она же иногда снижает активность сперматозоидов, либо полностью их уничтожает.
Затем очередь доходит до женщины. Если причины не были выявлены заранее, то процесс обнаружения женской патологии занимает продолжительное время. Как только причина выявляется, начинается процесс подготовки к проведению экстракорпорального оплодотворения, который также может занять определенное время.
Основной постулат прост – для удачного проведения ЭКО оплодотворения необходимо минимизировать все негативные факторы, которые могут повлиять на результат:
- Проводится полное обследование, которое определяет состояние организма и выявляет все заболевания. Выясняются психологические особенности женщины и мужчины.
- При необходимости проводится коррекция образа жизни. Могут быть назначены диеты, здоровое питание, физическая активность и прочие способы укрепления организма.
- Необходимо пересмотреть список употребляемых лекарственных препаратов, возможно потребуется вакцинация2.
Возможные осложнения
Несмотря на то, что беременность после удачно проведенной ЭКО не отличается от обычной, женщину относят к группе рисков с угрозой прерывания беременности
. Поэтому за состоянием беременной должны постоянно наблюдать врачи.
Возможны следующие осложнения, вызванные экстракорпоральным оплодотворением2:
-
внематочная беременность
; - Многоплодная беременность, которая при быстром диагностировании может быть скорректирована;
- Кровотечения из яичника во время и после пункции;
- Гиперстимуляция яичника;
- Перекрут яичника;
- Рак яичников или молочной железы.
Самым частым осложнением является гиперстимуляция яичника, вызванная многоэтапным употреблением гормонов. Именно поэтому при первом прохождении ЭКО врачи стараются использовать короткий протокол, о котором мы говорили выше. Яичники в результате увеличиваются в размерах, что приводит к росту в крови эстрогена (эстрадиола). Крайне высокий уровень эстрогена может приводить к тромбозу, нарушениям работы печени и почек. Легкая форма гиперстимуляции диагностируется у каждой третьей женщины после успешного эко оплодотворения. Тяжелые формы, опасные для жизни, возникают крайне редко. В большинстве случаев врачи готовы к подобному осложнению.
Касательно рака медики до сих пор не могут прийти к общему знаменателю. Чаще всего все сводится к тому, что сама процедура ЭКО рак не вызывает, но резкий гормональный взрыв в организме увеличивает шансы развития онкологических заболеваний, если к этому есть изначальная предрасположенность.
Короткий протокол
Короткий протокол используют, если женщина впервые проходит процедуру ЭКО. Длится короткий протокол менее месяца, а все этапы, кроме первого, совпадают с длинным протоколом. Первым этапом короткого протокола является рост фолликулов в яичнике посредством гормонов ФСГ. Отсюда следует еще одно отличие – короткий протокол стартует на третьи сутки менструации.
Успех экстракорпорального оплодотворения оценивается уровнем хорионического гонадотропина
(ХГЧ), гормона, вырабатываемого плацентой во время беременности и посредством ультразвукового исследования (УЗИ). При успешном росте эмбриона, уровень ХГЧ начинает расти уже через неделю, а УЗИ покажет изменения через две или три недели1.
Отделение репродуктологии Медицинского центра Хадасса (Израиль)

Отделение функционирует уже около 40 лет. Благодаря большому опыту специалистов и использованию передовых методов лечения заболеваний, приведших к бесплодию, а также вспомогательных репродуктивных технологий здесь ежегодно фиксируется около 1000 случаев наступления беременности, причем в 2-х из 3-х – в результате ЭКО.
Отделением не первое десятилетие руководит профессор Алекс Симон – гинеколог и репродуктолог международного уровня. Блестящий специалист в области эндокринной гинекологии и гинекологической хирургии, он выполнил тысячи малоинвазивных лапароскопических и гистероскопических операций и процедур ЭКО, благополучно завершившихся беременностью пациенток. Также он глубоко изучил проблему бесплодия, связанного с эндометрием, и предложил эффективные методы его лечения.
Под руководством профессора Симона и при его личном участии проводятся:
- многоуровневое обследование бесплодных пар и генетическая диагностика эмбрионов перед имплантацией;
- лечение пациентов, включая гормональные и хирургические методы, для достижения естественной беременности;
- ЭКО, в том числе с донорскими половыми клетками, по усовершенствованным технологиям, облегчающим слияние родительских клеток и имплантацию зародыша в матке;
- криоконсервация яйцеклеток, сперматозоидов, зародышей для возможных в дальнейшем процедур ЭКО и ткани яичника, позволяющей после ретрансплантации в дальнейшем иметь детей без ЭКО;
- ведение беременности и родов после ЭКО.
Как получить направление на криоперенос по ОМС в 2022 году?
Основным документом для оформления квоты является выписка из амбулаторной карты.
В выписке указывают выявленные показания для лечения методом ЭКО, она включает историю болезни, информацию об уже пройденном лечении, результаты обязательного обследования перед ЭКО. Кроме того, потребуется выписка из протокола стимуляции и эмбриопротокола — её нужно взять в клинике, в которой хранятся эмбрионы.
Как правило, будущие родители, которые планируют криоперенос по ОМС уже проходили программу в клиники ЭКО в Москве по полису, собирали для нее документы, сдавали анализы, получали выписку и направление. Этот процесс придется повторить за небольшими исключениями.
Ваши шаги будут такими.
1. Сделать исследования и анализы для криопереноса по ОМССписок медицинских анализов и исследований, обязательных для вступления в программу ВРТ, регламентирован Приказом Минздрава, найти его можно на нашем сайте
Обратите внимание: если перед базовой программой ЭКО по полису обследоваться нужно обоим будущим родителям, то перед криопереносом — только маме. . 2. Обратиться к лечащему врачу за выпискойДалее вы приходите с результатами анализов к лечащему врачу — акушеру-гинекологу в ЖК или репродуктологу, чтобы получить выписку
Обратите внимание на нововведение: с 2021 года оформить выписку может лечащий репродуктолог из государственного или частного медицинского учреждения
2. Обратиться к лечащему врачу за выпискойДалее вы приходите с результатами анализов к лечащему врачу — акушеру-гинекологу в ЖК или репродуктологу, чтобы получить выписку
Обратите внимание на нововведение: с 2021 года оформить выписку может лечащий репродуктолог из государственного или частного медицинского учреждения
3. Подать пакет документов в региональную комиссиюКвоты на криоперенос по ОМС в 2022 году, как и раньше, оформляются региональными министерствами здравоохранения. Контактные данные вашей комиссии можно узнать на сайте Минздрава РФ. Пакет документов следующий:
- заявления (от каждого партнера);
- ксерокопии паспортов (каждого партнера);
- копия полиса ОМС женщины;
- копия СНИЛС женщины;
- выписка из ЖК.
Комиссия рассматривает полученные документы, принимает решение, и вы получаете направление на криоперенос за счет средств фонда ОМС. Как правило, будущим мамам приходится немного подождать своей очереди. Проверить её продвижение можно на сайте регионального Минздрава, в листе ожидания ЭКО.
Обратите внимание! В направлении указывается медицинское учреждение, в котором будет проводиться перенос. Клинику выбирает пациент и заранее сообщает о своем выборе комиссии
Чтобы пройти программу у нас, выбирайте в реестре участников территориальных программ ООО «Центр репродукции «Линия Жизни» (№ 775235).
4. Обратиться в «Линию жизни»Свяжитесь с нами сразу после получения направления, чтобы записаться на консультацию репродуктолога и назначить вместе с доктором дату криопереноса. Если какие-то из обязательных анализов на тот момент будут просрочены, их потребуется сдать заново. Начать программу лечения возможно только при наличии отрицательного результата ПЦР-теста на COVID-19. Тест должен быть выполнен не ранее, чем за 7 дней, и не позднее, чем за 1 день, до начала протокола (допускается применение экспресс-тестов). Пациенты могут сдать все анализы, включая ПЦР-тест на COVID-19, за счет средств ОМС или за счет личных средств в любом удобном месте, включая нашу клинику. И предоставить оригиналы результатов анализов со всеми печатями.
Сделать криоперенос в нашем центре репродукции могут не только те будущие родители, чьи эмбрионы получены у нас и хранятся в криобанке «Линия жизни». Приглашаем и тех пациентов, кто делал ЭКО со стимуляцией в других клиниках. Перевозку «снежинок» мы возьмем на себя. А если их несколько, то в дальнейшем вы сможете воспользоваться нашими услугами по хранению эмбрионов.
Противопоказания к ЭКО
Проведение ЭКО может быть ограничено в следующих случаях:
- Снижение овариального резерва. Закладка фолликулов с яйцеклетками происходит еще на стадии внутриутробного развития девочки. В течение жизни их количество постепенно уменьшается. Это связано не только с систематическими овуляциями, но и с воздействием на организм женщины различных негативных факторов. Определить овариальный резерв (запас фолликулов, которые способны созреть и дать полноценную яйцеклетку) можно по уровню антимюллерова гормона в крови и данным ультразвукового исследования.
- Наследственные заболевания, такие как невральная амиотрофия Шарко-Мари, ихтиоз, мышечная дистрофия Дюшенна, гемофилия и некоторые другие. При этих патологиях измененный ген связан с Х-хромосомой. Проведение базовой программы ЭКО с использованием собственных яйцеклеток женщины возможно только по заключению врача-генетика. При этом перед переносом эмбрионов в полость матки обязательно проводится их преимплантационное генетическое исследование.
- Состояния, при которых лечение бесплодия методом ЭКО неэффективно и требует использование суррогатного материнства, замороженных эмбрионов или донорских половых клеток.
У женщин существует целый ряд заболеваний, при которых беременность может представлять определенную опасность. Также есть патологии, которые оказывают негативное влияние на развитие плода и становятся причиной его нарушений развития. Все это — противопоказания для экстракорпорального оплодотворения. К таким заболеваниям и состояниям относятся:
- острые воспалительные заболевания внутренних органов или обострение хронических — ЭКО проводится после выздоровления или при переходе воспалительного процесса в стадию ремиссии;
- злокачественные опухоли любых органов;
- доброкачественные опухоли матки, которые требуют проведения хирургического удаления;
- любые опухоли яичников;
- приобретенные деформации или врожденные патологии матки, при которых невозможно нормальное развитие плода;
- некоторые психические заболевания (хронические расстройства психики с тяжелыми и стойкими клиническими проявлениями, наследственные патологии, высокий риск суицидальных действий);
- заболевания внутренних органов, которые сопровождаются развитием их недостаточности.
Со стороны мужчин противопоказания к методу экстракорпорального оплодотворения отсутствуют.
 ЭКО решает проблему женского бесплодия. Фото: ufabizphoto / Depositphotos
ЭКО решает проблему женского бесплодия. Фото: ufabizphoto / Depositphotos


































